Xơ gan
Câu
hỏi:
1. Biện
luận chẩn đoán trên?
2. Nguyên
nhân xơ gan
3. Tiên
lượng bệnh?
4. Các
biến chứng của xơ gan
5. Cổ
trướng: cơ chế và điều trị?
6. Các
nguyên nhân gây tăng áp lực tĩnh mạch cửa?
7. Điều
trị xơ gan.
Câu
1. Biện luận chẩn đoán:
1. Xơ
gan:
a. Hội
chứng suy chức năng gan :
* Cơ năng :
-
Toàn thân :
+ Mệt mỏi, cơn mệt do hạ đường huyết đôi
khi hôn mê do hạ đường huyết
+ Trí nhớ giảm sút, ngủ gà ban ngày, mất
ngủ ban đêm(do tăng NH3 và các chất độc trong máu)
+ Có thể : lông tóc móng rụng gãy,
móng tay dùi trống và giảm tình dục : nữ giới rối loạn kinh nguyệt và teo
tuyến vú, nam giới teo tinh hoàn và phát triển tuyến vú
-
Rối loạn tiêu hoá:
+ Chán ăn, sợ mỡ, ấm ách đầy bụng lâu
tiêu
+ Phân thường lỏng( do giảm chức năng
tiết mật để nhũ tương và tiêu hoá mỡ)
*
Thực thể :
-
Sao mạch bàn tay son, môi và lưỡi đỏ do dư thừa ostrogen và serotonin gây nên.
-
Phù : phù kín đáo 2 chi dưới/phù toàn thân thậm chí tràn dịch đa màng,
dịch cổ trướng nhưng không có tuần hoàn bàng hệ
-
Xuất huyết : XH dưới da và niêm mạc, chảy máu chân răng, chảy máu cam. NN
do giảm tổng hợp prothrombin từ vitamin K
-
Vàng da : có thể phớt vàng đến vàng đậm. Vàng da do các mao quản mật có
vách chung với tế bào gan bị tổn thương trào ngược máu, đồng thời do bị chèn ép
làm giảm bài xuất bilirubin vào đường mật. Còn do suy giảm chức năng tế bào gan
nên giảm cả qúa trình bắt giữ và liên hợp bilirubin tại gan
* XN :
-
Albumin
máu giảm, γ-globulin tăng, tỷ lệ A/G < 1(bt: 1,3-1,8), máu lắng tăng
-
Tỷ
lệ prothrombin máu giảm(bt 80-100% <=> thời gian Quick 11- 16s)
-
Tỷ
lệ: cholesterol este/ cholesteroleste toàn phần giảm
-
Bilirubin
máu và nước tiểu tăng
b. Hội
chứng tăng áp lực tĩnh mạch cửa:
-
Cổ
trướng tự do
-
Lách
to
-
Tuần
hoàn bàng hệ
c. Triệu
chứng thay đổi hình thái gan:
-
Lâm
sàng: gan có thể teo hoặc to, mật độ chắc, bờ sắc trên mặt có u cục
-
Siêu
âm: Kích thước gan to nhỏ, nhu mô thô nhiều nốt tăng âm, bờ gan gồ ghề, có thể
nhiễm mỡ, giãn tĩnh mạch cửa, tĩnh mạch lách
Soi ổ bụng:
-
Màu
sắc gan nhạt màu, có khi hơi loang lổ
-
Khối
lượng gan to hoặc nhỏ(phì đại hoặc teo)
-
Mật
độ gan tăng: biểu hiện bằng bờ sắc, vểnh lên để lộ 1 phần dưới gan
-
Bờ
gan nham nhở như răng cưa trong xơ gan sau hoại tử
-
Mặt
gan có nhiều nốt bao quanh các nodule là các giải xơ nhạt màu nằm lún xuống
dưới mặt gan:
+ Các nodule có
kích thước to nằm rải rác và/hoặc chụm lại như chùm nho gặp trong xơ gan sau
hoại tử
+ Các nodule có
kích thước nhỏ vài mm đến < 5mm nằm lăn tăn trên mặt gan trong xơ gan khoảng
cửa
+ Các nodule có
kt to nhỏ không đều xuất hiện trên mặt gan màu xanh và có những đốm xanh tím to
như đầu đinh ghim(do lắng đọng mật): xơ gan mật
-
Dây
chằng tròn, dc liềm giãn và xung huyết
-
Có
thể có lách to màu nâu sẫm
* Giải phẫu bệnh: tiêu chuẩn quyết định
- Giai đoạn đầu
hoặc đợt tiến triển của bệnh xuất hiện tế bào gan thoái hoá mỡ, hoại tử ổ tế
bào gan, hoại tử bắc cầu, hoai tử mối gặm quanh khoảng cửa
- Giai đoạn sau
xuất hiện xơ hoá lan toả quanh khoảng cửa, rồi xơ hoá bắc cầu. Bắc cầu khoảng
cửa với khoảng cửa hoặc từ khoảng cửa đến trung tâm tiểu thuỳ. Tổ chức xơ phá
huỷ bè Remark và tĩnh mạch trung tâm, các tế bào gan còn lại tân sinh thành các
nodule tân tạo và được bao bọc bởi tổ chức xơ. Kế quả làm xẹp và biến mất một
hoặc nhiều tiểu thuỳ gan thay vào đó là tổ chức gan tân tạo cấu trúc không theo
trật tự ban đầu của tiểu thuỳ gan(đảo lộn)
Chẩn đoán:
-
Xơ
gan còn bù: lâm sàng còn mờ nhạt, không có hội chứng tăng áp lực tĩnh mạch cửa
-
Xơ
gan mất bù: lâm sàng rõ đủ các hội chứng và triệu chứng trên
Các
hình ảnh:
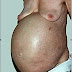
Cổ
chướng to, tuần hoàn bàng hệ ở bệnh nhân xơ gan rượu
Sao
mạch
Hình
ảnh giải phẫu đại thể xơ gan rượu
1. Tổ
chức xơ; 2- Cục tân tạo
Câu
2. Nguyên nhân xơ gan:
-
Viêm
gan do vi rút : vi rút B , vi rut B bội nhiễm vi rút D ( Delta ) , vi rút C
( không A , không B ) .
-
Nghiện
rượu : Uống nhiều và kéo dài nhiều năm .
-
Xơ
gan mật:
+ Tiên phát: có
lẽ là cơ chế tự miễn, tên khác là viêm đường mật mạn tính phá huỷ không mưng
mủ(tên cũ xơ gan Hanot)
+ Thứ phát: do
tắc mật không hoàn toàn kéo dài, thường kèm theo viêm nhiễm khuẩn đường mật như
: trong sỏi mật , dính hẹp ở ống gan , ống mật chủ , viêm đường mật tái phát
...
-
Thuốc
và hoá chất :
+ Thuốc chữa
bệnh gây thương tổn gan : Oxyphenisatin ( chữa táo bón ) clopromazin
( chữa bệnh tâm
thần ) , INH , Rifampycin ( chữa lao )
+ Hoá chất độc hại gan : Aflatoxin ,
dioxin ... Chất độc thảo mộc độc hại cho gan : Cây có hạt thuộc họ Senecio và
alcaloit của nó , một số thuốc bằng lá cây dùng ở các nước Nam Phi , Ai Cập ...
Đã tạo ra bệnh tắc tĩnh mạch gan , dẫn đến xơ gan .
-
Sự
thiếu dinh dưỡng : Ăn quá thiếu chất đạm , thiếu vitamin , thiếu các chất hướng
mỡ ( lipotrope ) như cholin , lexithin , methionin gây tình trạng gan nhiễm
mỡ sau đó dẫn đến xơ gan .
-
Ký
sinh trùng : sán máng ( Schistosomia mansoni ), sán lá nhỏ (Clonorchis)
-
Xơ
gan do xung huyết hoặc do viêm mạch máu :
+ Xơ gan tim ( rất hiếm gặp )
+ Xơ gan hậu quả của những hội chứng
viêm tắc tĩnh mạch trên gan và tĩnh mạch chủ dưới ( hội chứng Budd - Chiari ) ,
bệnh tắc tĩnh mạch gan ...
-
Xơ
gan lách to kiểu Banti : là bệnh do Banti mô tả năm 1894 , xơ gan bắt nguồn từ
lách to không rõ nguyên nhân và nếu cắt lách khi gan chưa xơ hoặc xơ nhẹ , sẽ
cắt đứt được sợ tiến triển đến xơ gan .
-
Xơ
gan do những rối loạn chuyển hoá di truyền :
+ Bệnh
Willson: rối loạn chuyển hoá đồng
+ Bệnh Galactoza
huyết bẩm sinh ( do không chuyển hoá được galactoza trong sữa thành Glucoza ).
+ Bệnh tích Glycogen: Bệnh đặc ứng di truyền
với frutoza(không chịu được đường fructoza - saccaroza)
+ Chứng thiếu
hụt a-1-antitrypsin
.
+ Bệnh nhầy nhớt
.
+ Bệnh rối loạn
chuyển hóa pocphyrin
-
Xơ
gan sacoit : Gặp trong bệnh sarcoidosis .
-
Xơ
gan căn nguyên ẩn: có một tỷ lệ không ít,xơ gan không biết nguyên nhân.
Cơ chế xơ gan rượu:
Có 2 con đường chuyển hoá
ethanol trong cơ thể thành acetaldehyd
- Ethanol được
chuyển hoá chủ yếu nhờ enzym alcohol dehydrogenase(ADH) oxy hoá thành
acetaldehyd với sự tham gia của NADH. AHD là một enzym chứa kẽm, có nhiều ở gan
ngoài ra còn có ở não va dạ dày
- Ethanol phần
thứ yếu được chuyển hoá nhờ hệ enzym oxy hoá ethanol tiểu thể khi nồng độ rượu
lên quá 100mg/dl hay 22mmol/l. Những người nghiện rượu hoạt tính enzym này tăng
mạnh và trở thành con đường chuyển hoá chính
- Cuối cùng
ethanol sẽ được oxy hoá thành sản phẩm chính là acetaldehyd rồi thành acetat
hay acetylcoenzym A và các chất NAD đã bị khử(NADH). NADH khi được sinh ra liền
bám vào ty thể và nâng cao tỷ số NADH/NAD qua đó làm tăng trạng thái oxy hoá
khử của gan. Kết quả của chuyển hoá ethanol đã làm tăng trạng thái khử bên
trong tế bào, cản trở chuyển hoá carbohydrat và lipid cùng các sản phẩm chuyển
hoá trung gian khác. Sự oxy hoá ethanol xảy ra đồng thời với sự khử acid oxaloacetic
thành malat. Điều này đã làm suy yếu vòng acid citric dẫn đến sự tân tạo đường
giảm sút và gia tăng tổng hợp acid béo, triglycerid dẫn tới tăng mỡ máu. Chuyển
hoá ethanol còn gây ra trạng thái tăng chuyển hoá cục bộ của gan từ đó làm tổn
thương gan nặng thêm do thiếu oxy trong không khí thở vào ở vùng xung quanh các
tiểu tĩnh mạc tận cùng ở gan
Tổn thương gan
do rượu đến một giai đoạn nhất định sẽ có sự đan xen giữa các tổn thương nhiễm
mỡ, viêm gan và xơ gan
CCác sản phẩm chuyển hoá trung gian- các
Aldehyt sau khi được tạo ra sẽ tác động lên các tế bào gan qua các TCT retinoid
gây tổn thương tế bào gan. Các aldehyt tác động lên tế bào dạng sao gây đáp ứng
tăng sinh collagen. Các MMA khép với vai trò như các tự kháng thể hoạt hoá quá
trình miễn dịch. Hơn nữa với tác dụng ăn mòn, rượu tác động gây tổn thương trực
tiếp ruột, cộng với quá trình nhiễm độc nội sinh(tế bào gan bị tổn thương do
các aldehyt), lúc này các tế bào Kupffer ở gan hoạt hoá để loại bỏ sự nhiễm độc
này, tức là quá trình viêm được khởi động. Khi quá trình viêm này được khởi
động sẽ giải phóng rất nhiều các mediator viêm(các cytokin: TNFα,IL-1,
TGF-β(yếu tố dạng tăng trưởng), IL-6). Các chất trung gian hoá học viêm này gây
tổn thương tế bào gan, đồng thời quá trình viêm này có sự tăng sinh các tế bào
sợi... Tóm lại: sự chuyển hoá rượu đã gây tình trạng thiếu năng lượng, tạo ra
các sản phẩm trung gian gây độc tế bào gan và khởi động một loạt các quá trình tự
miễn dịch, quá trình viêm ở tại gan, dẫn tới hậu quả là cấu trúc tiểu thuỳ gan
bị đảo lộn, tổ chức xơ phát triển mạnh. Quá trình này diễn ra từ từ rất lâu và
cuối cùng gây hậu quả là xơ gan
Xơ gan rượu qua 3 gđ:
Gđ gan nhiễm mỡ: Uống rượu lâu ngày dẫn tới tích tụ acid béo trung tính
trong tế bào gan. T bào gan phồng to lên do chưúa các hạt mỡ với các kích cỡ
khác nhau, các hạt mỡ có xu hướng liên kết lại tạo thành các nang mỡ lớn rồi
đẩy nhân tế bào gan ra phía màng ngoài tế bào. Mơ tích luỹ ở trong gan là do sự
phối hợp của oxy hoá acid béo bị tổn hại. Tăng vận chuyển và ester hoá acid béo
thành TG; giảm sinh tổng hợp protein, lipoprotein và bài tiết kém từ các té bào
gan. Các tế bào này thường tập trung ở xung quanh các khoảng cửa và dần dần bị
suy thoái rồi tan rã
Viêm gan do rượu: Có hình ảnh thoái hoá và hoại tử tb gan, thâm nhiễm N và
lympho
Gđ xơ gan: vãn tiếp tục đưa rượu vào thì tế bào gan bị hoại tử và
hoại tử ổ. Mô xơ phát triển lan toả ở khoảng cửa và ở tĩnh mạch trung tâm, xơ
hoá kiểu bắc cầu bắt đầu xuất hiện à lan toả vào trong các tiu thuỳ phá vỡ cáu
trúc tiểu thuỳ gan. Các tb gan còn lại tân sinh tân tạo thành các nodule và
được bao bọc bởi tổ chức xơ
* Bệnh Willson: Rối loạn chuyển hoá đồng do đột biến gen ATP 7B trên NST số 13. Làm giảm bài
tiết đồng gây tích tụ đồng trong gan, não và các cơ quan khác.
Biểu hiện: Có vòng
Kayser-Fleischer ở mắt(ứ đọng đồng ở màng Descemet)
Thần kinh: run khi
nghỉ, cứng cơ, múa vờn, chảy dãi, khó nuốt, rối loạn vận ngôn
Gan: có thể là viêm
gan cấp, xơ gan
XN: ceruloplasmin
huyết thanh giảm < 200mg/l(protein vận chuyển đồng trong huyết thanh)
* Bệnh sarcoid: là một bệnh mạn tính, đa hệ thống chưa rõ nguyên nhân có đặc điểm là tác
động tới các cơ quan bằng tích tụ các tế bào lympho T và các thực bào đơn nhan,
hình thành nên các u hạt dạng biểu mô không bã đậu hoá và làm biến đổi cấu trúc
mô học bình thương của cơ quan bị tác động.
Câu
3. Tiên lượng bệnh:Theo Child- Pugh:
Tiêu
chuẩn để đánh giá
|
1
điểm
|
2
điểm
|
3
điểm
|
- Cổ trướng
- Cấp độ bệnh não
do gan(4 cấp độ)
- Bil- T(μmol/l)
- Albumin huyết thanh(g/lít)
- Thời gian prothrombin(giây
kéo dài thêm)
|
Không
Không
< 34
> 35
1-4
|
Có ít(nghiêng bn gõ mới thấy; SA ~1l)
1-2
34- 51
28-35
4-6
|
Có nhiều(>5l)
3-4
> 51
< 28
> 6
|
Đánh giá giai đoạn :
Child A : 5-6
điểm, tiên lượng tốt (sống trung bình 7 năm)
Child B : 7-9
điểm, tiên lượng dè dặt (4 năm)
Child C :
10-15 điểm, tiên lượng xấu (không quá 1 năm)
Câu
4. Các biến chứng của xơ gan:
1. Chảy máu tiêu hoá do vỡ giãn
tĩnh mạch thực quản: là một biến chứng hay gặp, rất nguy hiểm, đe doạ tính mạng
bệnh nhân. Do chảy máu nặng thiếu máu cấp tính gây sốc thiếu máu càng làm suy
gan nặng hơn dẫn đến hôn mê gan .
2. Cổ trướng : Do tăng áp lực
tĩnh mạch cửa và suy gan làm các đợt về sau càng nặng và khó chữa .
3. Rối loạn gan - thận: do trong
xơ gan sự tuần hoàn nuôi dưỡng thận giảm sút , dẫn đến suy thận cùng với suy
gan .
4. Các nguy cơ nhiễm khuẩn : viêm
phúc mạc tự phát do nhiễm khuẩn, nhiễm khuẩn huyết , lao phổi .
5. Lách to và cường tính lách dẫn
đến hạ bạch cầu , tiểu cầu .
6. Rối loạn về đông máu do giảm
sản xuất fibrinogen (yếu tố I), prothrombin (yếu tố II) và các yếu tố
V,VII,IX...
7. Những bệnh hay đi cùng với xơ
gan : loét dạ dày - hành tá tràng, thoát vị thành bụng( ở bệnh nhân bị cổ
trướng to ) , sỏi mật .
8. Ung thư gan trên nền xơ ( coi
xơ gan là một trạng thái tiền ung thư ) .
Giãn
tĩnh mạch thực quản
Câu
5. Cổ trướng: cơ chế và điều trị:
1. Cơ
chế hình thành cổ trướng trong bệnh xơ gan:
*
Tăng áp lực tĩnh mạch cửa, giảm protide huyết tương:
Theo Staling:
Nước luôn giữ trong lòng mạch, không bị thoát qua thành mạch ra ngoài vì: có sự
cân bằng giữa hai yếu tố: áp lực mao mạch và áp lực keo. Cụ thể là:
-
áp
lực mao mạch có xu hướng đẩy nước và các chất ra khỏi mao mạch.
-
áp
lực thẩm thấu chủ yếu là keo của protide (albumin) có xu hướng giữ nước và các
chất ở lại trong lòng mao mạch.
ở người xơ gan
(giai đoạn muộn) hai yếu tố nêu trên mất sự cân bằng: áp lực mao mạch tăng (do
áp lực của tĩnh mạch gánh) nên nước và các chất bị đẩy ra khỏi lòng mạch, đồng
thời áp lực thẩm thấu giảm vì albumin huyết tương giảm (do suy gan không tổng
hợp đủ) nên không giữ được nước, các chất trong lòng mạch. Nước và các chất thoát ra vào khoang màng bụng hình thành cổ
trướng.
Tuy nhiên có
trường hợp có tăng áp lực tĩnh mạch gánh, có giảm albumin huyết thanh nhưng
không hình thành cổ trướng. Như vậy
việc hình thành cổ trướng còn có những cơ chế khác nữa.
* Sự cản trở tuần hoàn sau xoang:
Nếu tắc hoặc
chèn ép tĩnh mạch trước xoang chủ yếu gây lách to, THBH, ít khi có dịch cổ
trướng. Ngược lại có khi cản trở tuần
hoàn sau xoang (chèn ép TMG hoặc TMTG) thì xuất hiện cổ trướng với các mức độ
khác nhau. Trong bệnh xơ gan các tĩnh mạch gan bị chèn ép bởi các u cục tân tạo
- sự tăng sinh hoặc phình ra của các tế bào Kupffer. áp lực xoang tăng làm rỉ dịch ra xung quanh. Hệ thống bạch mạch
giãn to (cũng gây chèn ép tĩnh mạch gan) nhằm dẫn đi lượng dịch rỉ này. Nhưng đến một lúc nào đó lượng dịch
vượt quá khả năng dẫn lưu của nó thì dịch rỉ từ mặt gan chảy thẳng vào ổ bụng
góp phần tạo nên cổ trướng. Về mặt tổ
chức học lớp tế bào lót màng trong của xoang gan có cấu trúc không liên tục khi
có tăng áp lực xoang dịch rỉ càng dễ dàng chảy thẳng vào ổ bụng.
* Vai trò của thận và các hormon:
Thận có vai trò
rất quan trọng trong quá trình điều hoà nước và điện giải của cơ thể. Khi bệnh nhân bị xơ gan cổ trướng có
nhiều yếu tố ảnh hưởng tới hoạt động của thận:
-
Dịch
cổ trướng nhiều làm tăng áp lực trong ổ bụng gây ảnh hưởng tới chức năng lọc
của thận:
+ Nước cổ trướng
ép làm tăng áp lực tĩnh mạch thận. áp lực tĩnh mạch thận tăng tạo nên một đối
áp làm cản trở tuần hoàn trong thận làm mức lọc của cầu thận giảm.
+ áp lực ổ bụng
tăng tác động lên chính bản thân thận làm rối loạn tuần hoàn vỏ thận, làm ảnh
hưởng tới hoạt tính của renin huyết tương.
+ áp lực ổ bụng
tăng còn ép vào niệu quản cản trở vai trò dẫn nước tiểu của nó.
+ Lưu lượng máu
qua thận giảm nên mức lọc Na+ giảm. Na+ giữ lại trong cơ
thể sẽ giữ nước gây phù, cổ trướng.
-
Vai
trò của hormon: Aldosterol tăng làm cho tái hấp thu Na+ ở ống lượn
xa và tăng thải kali. Sự tăng aldosteron ở người xơ gan theo 2 cơ chế sau:
+ Gan xơ nên
chức năng hủy aldosteron giảm nên làm cho nồng độ aldosteron tăng cao.
+ Trong xơ gan
thể tích máu lưu thông giảm kích thích các thụ cảm thể tích làm vỏ thượng thận
tăng sản xuất aldosteron.
-
ống
lượn gần tăng tái hấp thu Natri theo một cơ chế mà người ta chưa biết rõ (làm
tăng ngưỡng hoặc giảm hormon bài xuất Natri. Cũng có tác giả đề cập tới vai trò
của renin, prostaglandin và các cathecolamin tham gia vào các vòng xoắn này)
Vậy ở người xơ gan bị ứ nước
lại gây phù, cổ trướng do hấp thu quá nhiều Natri, áp lực thẩm thấu tăng kích
thích các thụ cảm thể làm tăng sản xuất ADH (Anti Diuretic Hormon) của thùy sau
tuyến yên. Nước tăng tái hấp thu ở
ống thận và ứ lại trong các mô do sự cân bằng thẩm thấu chưa được hồi phục.
Nước thoát từ lòng mạch vào ổ bụng làm giảm thể tích máu kích thích thụ cảm thể
tích làm tăng sản xuất Aldosteron và giữ Na+ phát sinh vòng xoắn
bệnh lý duy trì sự giữ nước ngoài mạch nhưng lại thiếu dịch trong lòng mạch.
Sơ đồ trên cho
ta hiểu: Andosteron được tuyến thượng thận tiết ra nhiều làm tăng cao sự tái
hấp thu Na ở ống lượn xa là một cơ chế quan trọng.
Nguyên nhân có
lẽ là do lưu lượng máu đến tưới thận bị giảm trong bệnh xơ gan.
Sự giảm tưới máu
này đã kích thích hệ thống cạnh cầu thận cụ thể là hệ thống Renine -
Engiotensin dẫn đến việc vỏ thượng thận sản xuất tăng andosteron. Mặt khác sự chuyển hóa andosteron ở gan
bị giảm vì gan đã bị bệnh. Andosteron tăng tác động lên ống lượn xa làm tăng
cao sự tái hấp thu Na+ ở các khúc này.
Sự tái hấp thu
Na+ tăng cao ở khúc gần (proximal) của ống thận, có thể là một yếu
tố rất quan trọng trong việc khởi phát cổ trướng nhưng hiện nay chưa được hiểu
rõ. Người ta nêu nên giả thuyết có
một yếu tố thứ 3 được tiết ra ở người bình thường làm giảm sự hấp thu Na+
ở khúc gần ống thận, yếu tố này không được sản xuất đầy đủ ở bệnh nhân bị bệnh
gan
+ Tình trạng suy
thận chức năng ở người xơ gan (khi ghép cho bệnh nhân một gan lành thì chức
năng thận trở lại bình thường). Gan xơ ngăn cản lưu thông máu trở về một phần
không nhỏ máu bị ứ lại trong các cơ quan ổ bụng và chảy máu vào các đường nối
thông ở cửa - chủ, làm hệ thống này giãn ra rất nhanh, nhiều. Mặc dù thể tích máu chung có tăng lên
để bù, xong vẫn không đủ làm đầy thể tích mạch còn lại. Trong khi đó suy gan làm albumin giảm kết hợp với áp lực tĩnh mạch
cửa tăng làm cho nước thoát ra gây cổ trướng và làm giảm lượng máu lưu thông
giảm làm cho máu tới thận giảm nên mức lọc cầu thận giảm thận phải tăng giữ Na+,
tăng giữ nước, tăng thải kali...Kết quả chức năng thận bị suy.
* Một vài yếu tố khác:
-
Màng
bụng bình thường giữ vai trò chủ động điều khiển sự chuyển dịch giữa mao mạch
và màng bụng, ở người xơ gan cổ trướng khả năng này bị giảm rõ rệt. Theo
Sheavl: ở người xơ gan cổ trướng ngay cả khi dùng thuốc lợi tiểu liều cao, tốc
độ hấp thu nước cổ trướng cũng không quá 930ml /24 giờ.
-
Khi
có cổ trướng áp lực cổ trướng tăng dần tới làm tăng áp lực lồng ngực cản trở
dòng máu về nhĩ phải, cuối cùng dẫn tới ứ máu ngoại vi.
-
Người
bệnh cổ trướng giảm khả năng ăn uống và tiêu hóa rất nhiều họ sợ ăn và sẽ bị
tăng cảm giác đầy tức khó chịu, chậm tiêu, khó thở. Cổ trướng còn làm cản trở
quá trình tiêu hóa và hấp thu ở ruột.
2. Điều trị cổ trướng:
* Ăn nhạt:
* Chọc tháo dịch cổ trướng:
-
Nhược
điểm: Làm mất đi một lượng dịch lớn cũng có nghĩa là loại bỏ đi một lượng
albumin trong dịch cổ trướng của người bệnh, những người đang thiếu hụt bổ thể
(protein giảm) và kém dinh dưỡng do gan suy không thể tái tổng hợp bổ thể bình
thường dẫn đến nhiễm khuẩn cho họ.
-
Khắc
phục:Sau khi hút hết dịch cổ trướng người ta truyền Alverin, Dextran, Plasma,
Glucoza 30% vào tĩnh mạch cho bệnh nhân (bù lại lượng albumin mất, vừa giữ nước
ở lại lòng mạch không thoát vào khoang màng bụng nữa, hoặc chỉ thoát một cách
chậm chạp.
Chọc
dịch ổ bụng:
1. Mục đích chẩn đoán:
-
Xác
định cổ trướng, trong trường hợp có ít dịch, biểu hiện về lâm sàng còn nghèo
nàn, kín đáo.
-
Biết
được bản chất của dịch cổ trướng( thanh tơ, mủ, máu...)
Nhờ đó giúp cho
việc chẩn đoán nguyên nhân của cổ trướng được chính xác.
2. Mục đích điều trị:
-
Chọc
tháo khi cổ trướng quá căng có nhiều dịch, để làm cho bệnh nhân dễ thở và thầy
thuốc khám bụng bệnh nhân được dễ dàng,
-
Chọc
hút dịch màng bụng được áp dụng cho tất cả các bệnh nhân có cổ trướng ( do bệnh
tim, thận và gan)...
-
Khi
lấy số lượng dịch ít để xét nghiệm gọi là chọc dò, khi lấy số lượng nhiều gọi là chọc tháo.
Sơ đồ giả thiết về cơ chế sinh lý cổ
trướng xơ gan
* Dùng thuốc lợi tiểu:
Nồng độ muối của
nước tiểu có thể đo ngay từ lúc nhập viện để tiến hành liệu pháp lợi tiểu. Nước tiểu là đường thải muối chủ yếu
của những người bệnh nhẹ. Những người không bài tiết được một lượng lớn phân
hàng ngày. Muốn biết sự cân bằng muối
cần theo dõi dịch vào (gồm ăn kiêng, bổ xung năng lượng, lượng muối trong dịch
truyền và trong nước uống hàng ngày).Với lượng muối bài xuất theo nước tiểu
hàng ngày. Bài xuất muối trong nước
tiểu vượt quá ngưỡng ăn kiêng là việc biểu hiện của việc giảm trọng lượng (chẳng hạn người bệnh dùng 88mmol trong
ngày và bài xuất 100mmol/24 giờ theo nước tiểu là tiên lượng tốt). Lý tưởng
nhất là thu thập lượng nước muối trong nước tiểu cả ngày, nhưng có thể ước tính
bằng nồng độ muối của mẫu với lượng nước tiểu 24 giờ.
Một quan niệm
phổ biến là: lượng muối trong nước tiểu không thể giải thích đơn giản chỉ liên
quan đến lượng thuốc lợi tiểu người bệnh đang dùng. Nhưng dù sao nếu nồng độ
muối trong nước tiểu chỉ giảm ít hơn l0mmol/l và lượng nước tiểu chỉ giảm dưới
1 lít /24 giờ dù đang dùng thuốc lợi tiểu thì nhất thiết phải tăng liều để gây
bài tiết Na+ niệu tăng lên. Kiểm
tra lượng muối bài tiết qua nước tiểu giúp xác định liều tối đa (ưu) của thuốc
lợi tiểu liều phải được tăng lên đến mức cân bằng muối có tác dụng. Một cân
bằng muối âm tính kèm theo giảm trọng lượng cơ thể 0,5kg/24 giờ (với người bệnh
không có phù ngoại vi) và 1,0kg/24 giờ (với người có phù ngoại vi) là đích hợp
lý (liều lượng thuốc lợi tiểu như vậy là có hiệu quả tối ưu). Do người bệnh phù
ngoại vi chịu một cân bằng muối âm tính lớn hơn và giảm trọng lượng nhanh hơn. Nếu Na+ niệu cao hơn
88mmol/24 giờ mà người bệnh không giảm trọng lượng chứng tỏ bệnh nhân không ăn
kiêng đúng mức.
Dùng đơn độc Furosemid kém tác dụng và
làm giảm kali nhiều hơn dùng đơn độc Spironolactol hay kết hợp Furosemid với
Spironolactol. Đợt tấn công của thuốc lợi tiểu không kết hợp với Spironolactol
xấp xỉ 2 tuần. Việc dùng kéo dài sẽ
dẫn đến thời gian bán hủy của thuốc tăng lên. Việc điều trị kinh điển tăng dần
liều spironolactol đến liều 400mg (4 viên)/24giờ trước khi bổ xung furosemid
không được thời gian ủng hộ.
Sự kết hợp giữa
Spironolactol với Furosemid là công thức hiệu quả nhất để giảm thời gian nằm
viện. (bằng thời gian tấn công của
dùng Furosemid đơn thuần) và giảm bớt các rối loạn do mất cân bằng kali. Liều
khởi đầu là l00mg Spironolactol với 40mg Furosemid uống một lần vào buổi sáng
(việc chia đều không được dược lực học theo thời gian ủng hộ). Với liều ấy
chúng không làm giảm trọng lượng hay tăng bài tiết muối qua đường tiết niệu sau
2 -3 ngày thì phải tăng liều hai loại thuốc tới 200mg/24 giờ và 80mg/24 giờ
tương ứng. Đa số (90%) người bệnh đáp
ứng việc kết hợp như vậy. Nếu cần
thiết liều của nước có thể tăng đến 400mg Spironolactol/24 giờ và 160mg
Furosemid/24 giờ (có thể dùng Aminlorid thay Spironolactol với liều tương ứng)
10mg/24giờ và 40mg/24 giờ). Aminlorid
tác dụng mạnh hơn mà tác dụng phụ lại ít hơn. Theo dõi kali dự trữ với kali
thải ra khi đi tiểu phản ánh trung thành hơn tình trạng mất cân bằng kali. Có
thể bổ xung lượng kali dự trữ bằng cho người bệnh uống clorua kali hoặc ăn các
loại thức ăn giầu kali (chuối, táo...) Furosemid tiêm tĩnh mạch có thể gây giảm
tốc độ lọc cầu thận đột ngột, tốt hơn nên tránh dùng. Prostaglandin và Corticoide ngăn ngừa thải Natri niệu làm tăng ni
tơ máu và còn có thể gây chảy máu tiêu hóa, không nên kết hợp với chúng.
Phác đồ:
Kết hợp hai
thuốc Furosemid và Spironolactol kèm theo chế độ ăn kiêng muối tác dụng với
trên 90% người bệnh, cần dược sử dụng cho đến khi có tác dụng. Những vấn đề khác điều trị cổ trướng
trở thành không cần thiết. Tuy nhiên với số người còn lại (l0%) cần có liệu
pháp y học chuẩn mực: chọc hút dịch, tạo shunt tĩnh mạch mạc treo, siêu lọc cổ
trướng ngoại cơ thể có kiểm soát và ghép gan.
* Tạo shunt:
- Phương pháp nối ( Shunt ) phúc mạc - tĩnh mạch ống thông bằng Silicon nối ổ phúc
mạc với tĩnh mạch ( xem hình bên ) có một van đóng mở theo áp lực hô hấp ( kỹ
thuật Le Veen hoặc Denver )đẩy cổ trướng chảy vào tĩnh mạch . Phương pháp này
làm cho bệnh nhân dễ chịu chức năng tim ,thận được cải thiện Na và nước được
bài tiết tăng nhiều. Phương pháp được sử dụng nhiều trong thập niên 80, nhưng
sau 1 -2 năm thấy cũng nhiều biến chứng nhiễm khuẩn , suy tim , suy gan , tắc ở
hệ thống nối , nên ngày nay ít sử dụng .
- Phương pháp tạo
shunt trong gan nối giữa tĩnh mạch cửa và tĩnh mạch trên gan (xem hình bên) qua
thông tĩnh mạch cổ ( transjugular
intrhepatic Portosytemic Shunt : TIPS ) tỏ ra là một phương pháp có triển vọng
, cho kết quả tốt hơn và an toàn hơn các kỹ thuật nối hệ thống cửa chủ bằng
phẫu thuật ,tỷ lệ tử vong thấp. Cần tiếp tục theo dõi thêm .
* Siêu
lọc dịch cổ trướng ngoài cơ thể và tái truyền tĩnh mạch albumin
mang lại lợi ích bảo tồn protein hạ được giá thành so với truyền anbumin.
* Ghép gan:
Câu 6. Các nguyên nhân gây tăng áp lực tĩnh mạch cửa:
1.
Đặc điểm của tĩnh
mạch cửa:
-
Tĩnh mạch cửa còn gọi là tĩnh mạch gánh, vì nó chia nhánh
ở 2 đầu. Tĩnh mạch cửa được tạo nên bởi: tĩnh mạch lách, tĩnh mạch mạc treo
tràng trên, tĩnh mạch mạc treo tràng dưới. Thân tĩnh mạch cửa dài 6 - l0cm, đường
kính 10 - 12mm.
-
Khi
tới gan tĩnh mạch cửa phân chia nhỏ dần: đầu tiêu là hai nhánh gan trái, gan
phải, rồi các nhánh của tiểu thuỳ cho tới tận các xoang gan, rồi từ xoang gan
máu lại đổ vào các tĩnh mạch trung tâm tiểu thuỳ, các tĩnh mạch này dần dần tụ
lại thành các nhánh của tĩnh mạch trên gan, cuối cùng đổ vào tĩnh mạch chủ dưới
và về tim.
-
Tĩnh
mạch cửa và tĩnh mạch chủ có các vòng nối với nhau:
+ Vòng nối tâm
vị thực quản: nối tĩnh mạch vành vị (hệ cửa) với với tĩnh mạch thực quản dưới
(hệ chủ). Khi tăng áp lực tĩnh mạch cửa thì vòng nối này dễ vỡ.
+ Vòng nối quanh
rốn: tĩnh mạch rốn (Arantius) nối giữa tĩnh mạch gan (hệ cửa) với nhánh tĩnh
mạch thành bụng trước (hệ chủ).
+ Vòng nối tĩnh
mạch quanh trực tràng: tĩnh mạch trực tràng trên (hệ cửa) với tĩnh mạch trực
tràng dưới và giữa (hệ chủ).
+ Vòng nối thành
bụng sau: các nhánh tĩnh mạch cửa chạy trong mạc treo tràng nối với tĩnh mạch thành
bụng sau ở những vùng có các tạng dính với thành bụng trong mạc Told và mạc
Treitz.
Bình thường các
vòng nối này không có giá trị về chức năng. Trong tăng áp lực tĩnh mạch cửa các
tĩnh mạch vòng nối này cũng giãn to, có thể vỡ gây chảy máu.
-
Tĩnh
mạch cửa là tĩnh mạch không có van, thành dầy có nhiều thớ cơ chun giãn dễ
dàng. Vì vậy khi có cản trở gây tăng áp lực ở phần dưới chỗ tắc thì tĩnh mạch
giãn to ra, thân tĩnh mạch cửa giãn ra 2 - 3 cm, máu dồn vào nên các nhánh cũng
rộng ra.
-
Tĩnh
mạch cửa mang máu về gan (máu chứa nhiều NH3), lưu lượng: 1,25
lít/phút (bằng 1/4 lưu lượng tim). Lưu lượng này không thay đổi khi huyết áp
động mạch từ trên mức 80mmHg.
2. Các
nguyên nhân gây tăng áp lực tĩnh mạch cửa(P):
P= Q* R
Q: cung lượng
máu tới tĩnh mạch cửa
R: sức cản đối
với dòng máu qua tĩnh mạch cửa
2.1 Các
nguyên nhân làm tăng Q( tăng dòng máu đến):
-
Tăng áp lực tĩnh mạch cửa tiên
phát không rõ nguyên nhân(tên
cũ: hội chứng Banti): không có tắc hoặc cản trở lưu thông tuần hoàn của hệ
thống tĩnh mạch cửa
- Tăng áp lực tĩnh mạch cửa cục bộ: ít
gặp
+ Tăng áp lực tĩng mạch cửa cục bộ tại
lách(hay gặp hơn): Nguyên nhân do khối u chèn ép như u tuỵ,
viêm tuỵ, do phẫu thuật bụng
+ Tăng áp ực tĩnh mạch cửa cục bộ tại tĩnh
mạch mạc treo: NN có thể do thông động tĩnh mạch mạc treo/thành ruột, khối
u chèn ép ở thành ruột
2.2 Các nguyên nhân tăng R:
* Nguyên nhân trước xoang:
-
Cản trở tĩnh mạch cửa trước xoang- ngoài gan:
Gồm các nguyên nhân cản trong
trong lòng(huyết khối...) hoặc bên ngoài(các khối u) chèn ép vào tĩnh mạch cửa.
Nếu tắc nhiều tuần hoàn tĩnh mạch phụ sẽ hình thành để thay thế tĩnh mạch cửa
tạo thành 1 khối mềm gọi là cavernom. Cavenom có thể là bẩm sinh (xơ hoá tĩnh
mạch rốn(ống Arantius) quá mức tới tận các nhánh của tĩnh mạch cửa). Bệnh xuất
hiện từ khi còn nhỏ, bắt đầu lách to, gan bình thường, bệnh diễn biến từ từ kéo
dài. Cavenom do nguyên nhân mắc phải: viêm tĩnh mạch rốn, nung mủ vùng cuống
gan, các khối u vùng cuống gan (ác tính, lành tính), xơ gan.
Chẩn đoán dựa
vào:
+ Lâm sàng: nôn
máu tươi, lách to, đôi khi có sốt, đau bụng.
+ Soi ổ bụng,
chụp tĩnh mạch cửa: phát hiện chỗ tắc.
-
Cản trở tĩnh mạch cửa trước xoang- trong gan:
+ Bệnh xơ gan do sán máng (Kala-Azar):
Bệnh do ký sinh
trùng Schistosoma - mansoni sống ký sinh trong tĩnh mạch lách và lan đến tận
nhánh nhỏ của tĩnh mạch cửa làm cho thành các nhánh này dầy lên, hẹp lại cuối
cùng dẫn tới xơ gan.
Chẩn đoán dựa
vào:
+ Lâm sàng: lách
rất to, thiếu máu, suy sụp, xuất huyết tiêu hoá, cổ trướng.
+ Dịch tễ: hay
gặp ở Brasill, châu Phi, vùng Địa Trung Hải, Trung Quốc, Lào, Thái Lan,
Campuchia, Việt Nam gần đây mới phát hiện 1 trường hợp ở trẻ em.
+ Tìm trứng sán
trong phân, hoặc sinh thiết trực tràng tìm trứng sán.
+ Sinh thiết
gan: thấy xơ gan khoảng cửa, xơ dầy tĩnh mạch cửa ở các nhánh nhỏ
+ Điều trị: Praziquantel có tác dụng tốt.
-
Bệnh Cruveilhier - Braumgarten (còn tĩnh mạch rốn, tăng áp
lực tĩnh mạch cửa nhưng không có xơ gan, khác với hội chứng Cruveilhier -
Braumgarten là có xơ gan). Chẩn đoán dựa vào:
+ Soi ổ bụng:
dây chằng tròn xung huyết nhưng gan bình thường.
+ Siêu âm: thấy
giãn tĩnh mạch cửa, nhu mô gan đồng đều.
+ Đo áp lực lách
và chụp tĩnh mạch lách - cửa thấy xuất hiện tĩnh mạch rốn.
* Tăng áp lực tĩnh mạch cửa do tắc tại
xoang:
-
Xơ gan: Xơ gan do bất kỳ nguyên nhân
nào cũng dẫn tới bóp nghẹt các xoang gan, gây tăng áp lực tĩnh mạch cửa.
-
Hội chứng Cruveilhier -
Braumgarten (xơ gan còn tĩnh mạch rốn).
Chẩn đoán dựa
vào:
+ Lâm sàng: tuần
hoàn bàng hệ bụng nổi to, nghe có tiếng thổi tâm thu.
+ Soi ổ bụng:
gan có hình ảnh xơ, dây chằng tròn xung huyết.
+ Siêu âm: tĩnh
mạch cửa giãn, nhu mô gan không đồng đều.
+ Chụp tĩnh mạch
lách - cửa thấy: còn tĩnh mạch rốn.
Vấn đề xơ gan là
nguyên nhân của còn tĩnh mạch rốn hay ngược lại đến nay vẫn chưa rõ ràng.
* Tăng áp lực tĩnh mạch cửa do tắc sau
gan:
-
Do cản trở sau xoang nhưng
ngoài gan: suy tim, viêm màng ngoài tim
-
Do cản trở sau xoang nhưng
trong gan:
+ Khớp cắn tĩnh mạch lớn: HC Budd-
chiari. Nguyên
nhân do K gan, di căn ung thư nơi khác đến, nhiễm khuẩn mủ gan, nang nước gan,
chấn thương gan...
+ Bệnh khớp cắn
tĩnh mạch trên gan nhỏ:
Khác với HC Budd-chiari ở chỗ tĩnh mạch bị tổn thương là các tĩnh mạch nhỏ và
không có thrombose mà do các tĩnh mạch dày lên và hẹp lại:
Câu
7. Điều trị xơ gan
1. Chế độ ăn uống và sinh hoạt:
-
Trong đợt tiến triển, cổ trướng xuất hiện: bệnh
nhân cần được nghỉ ngơi tuyệt đối, nhất là nằm viện.
-
Chế độ ăn: đủ chất, hợp khẩu vị bệnh nhân, đủ calo (2500 - 3000
calo trong ngày), nhiều đạm (100g/ngày), nhiều sinh tố, hạn chế mỡ, chỉ ăn nhạt
khi có phù nề. Khi có dấu hiệu tiền hôn mê gan phải hạn chế lượng đạm trong
khẩu phần thức ăn.
3. Chế độ thuốc men:
* Nguyên tắc dùng thuốc:
-
Sử dụng liệu pháp gan cơ sở
-
Dùng các thuốc hướng vào các biến chứng
-
Phải chọn lọc thuốc thận trọng tránh dùng các thuốc độc cho gan
hoặc thúc đẩy biến chứng của gan. VD điều trị tích cực cổ chướng bằng lợi tiểu
lại làm rối loạn nước điện giải => dẫn tới hôn mê gan
* Liệu pháp gan cơ sở:
* Liệu pháp gan
cơ sở:
-
Truyền glucose: 10%, 20%, 30%
Nên dùng loại 10, 20%, hạn chế dùng loại
30% nếu dùng phẩi truyền tốc độ chậm(Nếu truyền nhanh gây co quắc do giảm Ca++
huyết tương tương đối, mất nước tế bào)
Tác dụng truyền đường:
+ Nuôi dưỡng
+ Tham gia quá trình giải độc
+ Qua đây đưa các thuốc giải
độc gan(các thuốc giải độc gan thường chỉ pha được trong glucose không pha được
trong ringerlacta)
Chú ý: truyền dựa vào áp lực
tĩnh mạch trung tâm, nếu không đo được thì dựa vào kinh nghiệm lâm sàng thường
truyền 500-2000ml/24h
-
Thuốc bảo vệ tế bào gan:
+ Các thuốc có chất BBD(Biphenyl Dimethyl
Dicarboxylate): Là đồng phân tổng hợp tương tự chất trong ngũ vị tử có
tác dụng bảo vệ tế bào gan chống lại cá tác hại gây độc của các chất gây độc
cho gan, tăng giải độc phục hồi chức năng gan, giảm men gan
Các biệt dược: Fortec, Omitan,
RB25 tất cả đều đóng viên 25mg liều
100mg/ngày
ệÙc cheỏ sửù huỷy hoaùi teỏ
baứo gan, caỷi thieọn ủaựng keồ sửù suy giaỷm chửực naờng gan vaứ caực trieọu
chửựng vieõm gan : giaỷm nhanh SGPT vaứ caực trieọu chửựng laõm saứng.
-
Fortec
laứm beàn vửừng maứng teỏ baứo gan nhụứ ửực cheỏ sửù peroxyd hoựa lipid baống
caựch huỷy caực caực goỏc tửù do vaứ moỏi lieõn keỏt coọng hoựa trũ giửừa caực
chaỏt gaõy ủoọc cho gan vaứ lipid cuỷa microsom gan.
-
Taờng
cửụứng chửực naờng khửỷ ủoọc cuỷa gan.
-
Taờng
taùo ra caực Cytochrome P450
trong lửụựi noọi baứo (coự vai troứ quan troùng trong cụ cheỏ khửỷ ủoọc cuỷa
gan).
-
Kớch
thớch hoaùt ủoọng taựi taùo teỏ baứo gan.
Laứm gia taờng khoỏi lửụùng gan vaứ
protein cuỷa microsom.
-
Taờng
cửụứng ủaựp ửựng sinh mieón dũch.
Coự
hieọu quaỷ ủaựng keồ vụựi caực toồn thửụng gan do caực chaỏt gaõy ủoọc mieón
dũch nhử : CCl4, ketoconazol.
-
Baỷo
veọ teỏ baứo gan khoỷi thửụng toồn do caực chaỏt ủoọc nhử rửụùu, caực thuoỏc
ủoọc vụựi gan (acetaminophen, khaựng sinh, khaựng naỏm, khaựng ung thử, thuoỏc
ngửứa thai...).
Liều: viên 25mg*4v/24h(50-70kg)*>
2tuần- 4 tới 6tuần
* Các thuốc có chứa Sylimarin và
Sylibin: BD gồm
+
Phyllanthyn:(BD:
Phyllanthyn viờn nang 250mg) bào chế từ cõy hạ chõu cũn gọi là cõy chú đẻ răng
cưa.
+ Silymarine: chiết xuất từ cõy kế . BD:
Lộganol viờn bao 70mg; Liverin viờn bao 70mg; Sivylar viờn nang 140mg
Cơ chế tác dụng chung của nhóm
thuốc này:
-
Bảo
vệ màng tế bào gan và microsom do ức chế sự peroxy hoá ở màng
-
Tăng
chuyển hoá và tăng tổng hợp protein ở tế bào gan bằng cách kích thích hoạt động
của ARN polymerase ở ribosom
-
Tăng
hiệu quả giải độc và bảo vệ gan khỏi những tổn thương gây hại như thuốc lá, hoá
chất, tia xạ và các tác nhân sinh u
+
Livoli- H:
chống oxy hoá, chống nhiễm mỡ
Liều 4viên/24h* 4-8 tuần
Lựa chọn thuốc:
-
Nếu
viêm gan mạn do virus thường chọn Phylanthus
-
Nếu
viêm gan mạn do rượu hay chọn Silymarin
-
Nếu
chống nhiễm mỡ gan dùng phối hợp thêm với Livolin- H
-
Ngừng
dùng thuốc khi men gan về bình thường
1. Các thuốc giải độc gan:
* Thuốc có acid amin: Arginin
và/hoặc Aspartat
Arginin tham gia trực tiếp vào
vòng ure, aspartat kích hoạt vòng ure hoạt động
BD: Hepamez, Ornicetyl ống
0,1; 0,2; 0,5; 5g
Hepa-Merz kớch thớch quaự
trỡnh khửỷ ủoọc amoniac baống caựch laứm taờng quaự trỡnh toồng hụùp ureõ trong
chu trỡnh ureõ, theõm vaứo ủoự noự coứn loaùi trửứ amoniac ngoaứi gan tửứ caực
moõ, do vaọy coự taực duùng giaỷi ủoọc, baỷo veọ teỏ baứo gan.
Ngoaứi ra, Hepa-Merz coứn taùo
ra naờng lửụùng dửụựi daùng ATP, tửứ ủoự caỷi thieọn caõn baống naờng lửụùng
cuỷa gan beọnh.
Liều : VGM tiến triển 10g/24h
có thể dùng tới 40g/24h đối với bệnh nhân tiền hôn mê và hôn mê gan
ống 200mg, 600mg, dùng
400mg/24h tiêm tĩnh mạch chậm
-
Bù Albumin nếu thiếu
Dựa vào tỷ số Child-Budd:
28-35: có chỉ định truyền
Albumin
< 28 bù nhiều hơn
Các lọ Albumin : 5g, 10g,
12,5g, 25g
< 28: tuần 2 lọ loại 5g(tốc
độ 19 giọt/phút= 1ml/1phút)
28-35: 1 tuần 1 lọ loại 5g
-
Bổ sung đa sinh tố và chất hướng mỡ: vitamin A,
K, B1, B12. Bổ sung do sự thiếu hụt vì chức năng tiêu hoá hấp thu bị suy giảm
đồng thời cải thiện chuyển hoá cho tế bào gan. Chất hướng mỡ như cholin,
methionin
-
Các thuốc khác:
+
Corticoid khi xơ gan đang tiến triển nặng, xơ gan mật nguyên phát, xơ gan có
hiện tượng tự miễn
+
Testosterol
+
Interferon, Lamivudin xơ gan do virus
+ y
học cổ truyền: nhân trần, actiso, tam thât..
* Điều trị các biến chứng
-
Viêm phúc mạc do
vi khuẩn: cephalosporin thế hệ 3
-
Bệnh não-gan: dùng lactoluose và/hoặc
kháng sinh làm sạch ruột để giảm NH3 từ đường tiêu hoá vào.
Lactulose 5g trong 15ml dùng 10-20g/ngày có thể thụt đại tràng lactoluose
300ml. KS: neomycin 4-6g/ngày * 1-2 tuần với bệnh não gan cấp; 1-2g/ngày * 2
tuần với bệnh não gan mạn
+ Tăng giải độc cho tb gan
bằng các chất aspartat, ornithin: Hepa-Merz, Helpovin ống 5g * 2-4 ống/ ngày
+ Chế độ ăn giảm
đạm: 1-1,5g/kg/ngày nên dùng đạm phân nhánh
-
Chảy máu đường
tiêu hoá do giãn vỡ tm thực quản
Điều trị nội khoa:
+ Hồi sức cấp cứu:
. Bù
đủ máu, dịch, điện giải và ổn định huyết động
.
Theo dõi chặt HATMTW(bt 7-12cm nước)
+
Thuốc cấp cứu:
.
Thuốc giảm áp lực tĩnh mạch: thuốc tính chất thuỳ sau tuyến yên Glanduitrin
hoặc hypantin . Liều 20-40UI truyền nhỏ giọt tm pha trong ht ngọt đẳng
Thuốc
khác: somatostatin và Octreotid là thuốc tốt nhất hiện nay
Liều
Somatostatin 250μg1h hoặc 3mg* 2ống pha dịch truyền 24h * 5 ngày liền
Octreotid 50μg
tiêm tm sau đó truyền liên tục 50μg/1h trong 5 ngày liền
Thuốc cầm máu:
hemocaprol 20-40ml uống hoặc đường tiêm 500-1000mg pha dịch truyền/24h. Cơ chế
là làm chậm tan cục máu đông do cơ chế tức ch cạnh tránh ự gắn kết của
plasminogen và plasminogen vào fibrin. Có thể dùng vitamin K 30-40mg/24h*5 ngày
Thuốc giảm tần số
và cung lượng tim:propanolon 80-160mg 24h
-
Dụng cụ cấp cứu
+
Dùng ống Sengstaken- Blademor có 3 nòng và 2 quả bóng(1 ở thực quản và 1 ở dạ
dày
+
Nội soi can thiệp: làm xơ cứng bằng ethanol, thắt các tĩnh mạch giãn bằng các
vòng chữ O
+
Đặt sonde dạ dày để bơm rửa và hút liên tục để loại bỏ các sản phẩm của máu
xuống ruột. Đồng thời qua sonde đưa kháng sinh và lactulose vào để hạn chế sản
sinh và hấp thu NH3 từ tiêu hoá vào máu
Điều trị ngoại khoa:
-
Ghép gan
-
Cắt lách đơn thuần cho tăng áp lực tĩnh mạch cửa tiên phát
-
Thắt đm lách, đm gan
-
Nối tắt cửa chủ
Gây xơ hoá(sclerotherapy) các búi tĩnh mạch thực
quản giãn bằng nội soi
Varix: tĩnh mạch thực quản giãn; Clot after ịnection: cục máu đông sau
khi tiêm cầm máu bằng nội soi
Thắt các búi tĩnh mạch thực
quản giãn bằng nội soi
-
Điều trị cổ
trướng:
+
Dùng thuốc lợi tiểu chống thải kali:
Aldacton:
viên 25mg cho 150 - 200mg/24 giờ trong 1 tuần. Sau hạ xuống 100 -150 mg/24 giờ.
Nếu
dùng nhóm thuốc này cổ trướng giảm ít thì có thể chuyển sang dùng nhóm thuốc
lợi tiểu mạnh hơn nhưng mất kali như: Furocemid (Lasix): 20 - 40mg/24 giờ, cho
một đợt 10 -14 ngày, khi cần cho thêm Kali 2 - 6g/ngày.
+
Chọc hút nước cổ trướng kết hợp truyền Albumin, Dextran tĩnh mạch.
Kê đơn
Chẩn
đoán: Xơ gan do rượu giai đoạn còn bù
1. Dextrose
10% * 500ml
2. Vitamin
C 0,5g * 2ống
3. Helpovin
5g * 2ống
2 thuốc trên pha
vào dịch truyền 40 giọt/phút
4. Aldacton
25mg * 4viên(S-C)
5. Eganin
0,2g * 2v(S-C)
6. Methionin
* 2v(S-C)
7. Vitamin
B1 0,01 * 5v












.jpg)
Post a Comment